Fagfolk: Screening for lungekræft kan blive en lappeløsning
DEBAT: Hvis politikerne vil begrænse dødeligheden af lungekræft, er screening en dyr, usikker metode med kendte, alvorlige skadevirkninger, skriver fagfolk.
Af Karsten Juhl Jørgensen, Anders Beich med flere
Se forfatterne i dokumentationsboksen
Alt for mange danskere dør for tidligt som følge af rygning, der også forårsager mange leveår præget af sygdom og nedsat funktion. Det går ud over livskvaliteten på utallige måder både for rygerne og deres familier.
Rygning er en vægtig årsag til, at danskerne lever kortere end sammenlignelige befolkninger. Samtidig har rygningens skadevirkninger en udtalt social slagside.
Lungekræft er en betydelig del af forklaringen med hen ved 4.000 dødsfald om året herhjemme. Men spørgsmålet er, om screening er løsningen? Det er nu under overvejelse.
Alle indlæg hos Altinget skal overholde de presseetiske regler.
Debatindlæg kan sendes til [email protected].
Lad os sætte tingene lidt i perspektiv. I de seneste seks måneder er omkring ti gange så mange danskere døde som følge af rygning som med covid-19.
I Sverige har man oplevet cirka fem gange så mange coronarelatede dødsfald per indbygger som herhjemme. Det svarer til, at måske 3.000 danskere var døde med covid-19.
Ophør med rygning er enklere, billigere, mere effektivt, forebygger flere alvorlige sygdomme og har ikke skadelige virkninger.
Karsten Juhl Jørgensen, Anders Beich, Ole Johannes Hartling, Torben Jørgensen, Charlotta Pisinger og Jes Søgaard
I samme periode er omkring 6.000 danskere døde på grund af rygning, idet der dør cirka 12.000 om året som følge heraf.
Der er altså god grund til at nedbringe antallet af danskere, der dør som følge af rygning, herunder af lungekræft. Folketinget har endelig øget afgiften på tobak.
Vi kender endnu ikke virkningen, men i fagkredse mener mange, at prisstigningerne både er for små og for sene. Tobaksindustrien forsøger at manøvrere udenom de nye afgifter, hvilket viser, hvor afgørende prisen er.
Forstår motivationen hos patientforeninger
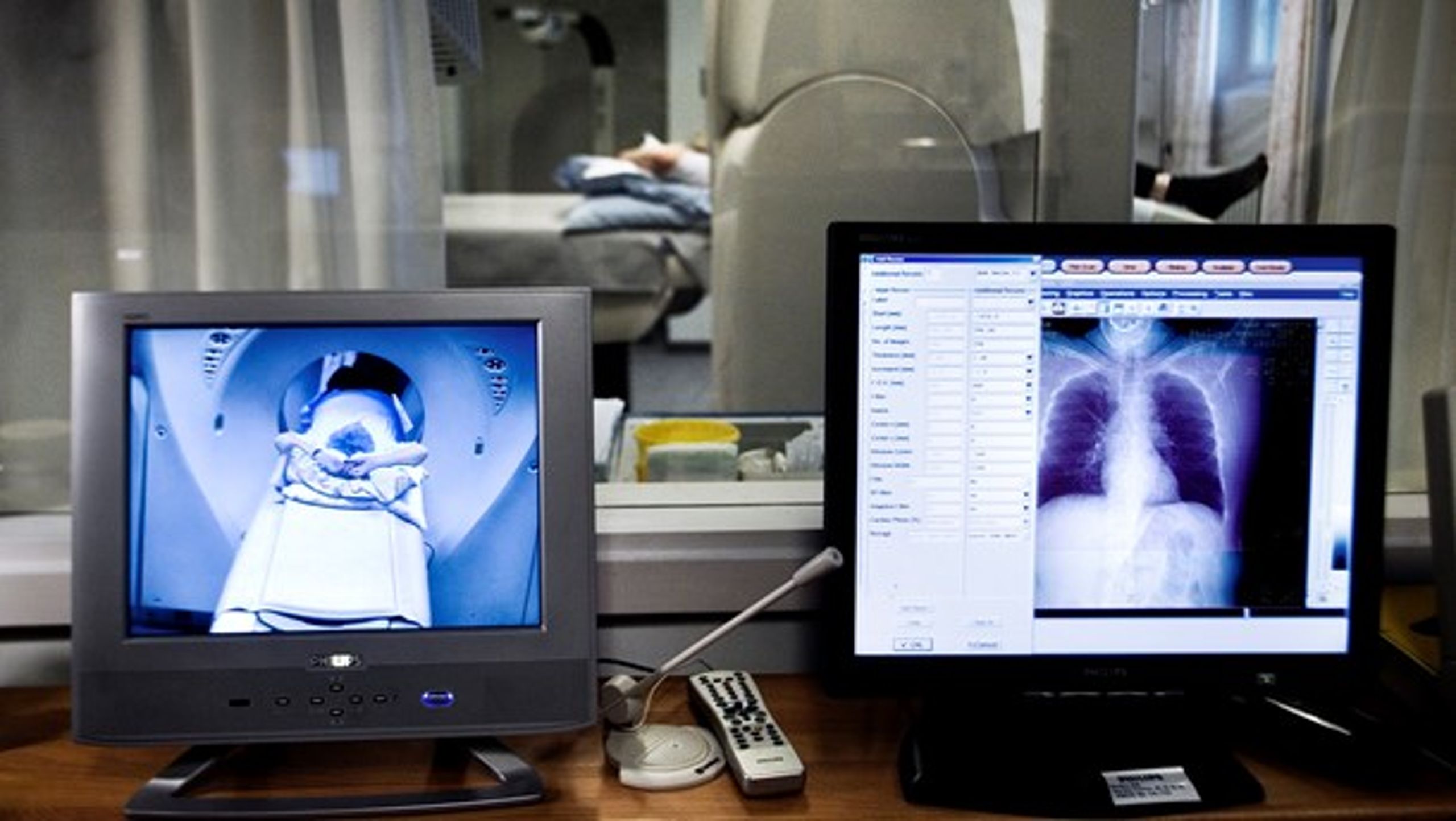
Screening af rygere for lungekræft med lavdosis CT-scanning som en anden forebyggelsesstrategi er nu undersøgt i lodtrækningsforsøg.
Patientforeninger, medievirksomheder og faglige organisationer har arrangeret kampagner for denne screeningsstrategi ved Folkemødet på Bornholm og ved en høring i Folketinget.
Hvis man vil indføre et screeningsprogram, er det et eksplicit krav fra for eksempel Storbritanniens nationale screeningskomité, at alle effektive tiltag til at forebygge, at sygdommen opstår, allerede er taget i brug.
Ellers bliver screening sandsynligvis et plaster på såret. Ved at kaste et blik på andelen af rygere i vores nabolande kan man forsikre sig om, at dette krav langtfra er opfyldt i Danmark.
Det er også et krav, at alle med sygdommen, som man screener for, får optimal behandling. Der er stadig meget at gøre, og det behøver hverken være dyrt, forbundet med skadelige helbredseffekter eller kompliceret.
Man forstår kun alt for godt motivationen hos de klinikere og patientforeninger, der hver dag ser alvorlig lidelse og død som følge af lungekræft og andre alvorlige rygerelaterede sygdomme.
Deres kamp for at begrænse lidelse og død er al ære værd, og vi arbejder alle med samme grundlæggende formål. Man skal dog være opmærksom på, at også andre interesser kan være involverede.
Det er naturligvis legitimt at promovere egne interesser, kommercielle såvel som faglige. Men det er netop derfor væsentligt, at vurderingen af nye screeningsprogrammer ligger i Sundhedsstyrelsens Rådgivende Udvalg for Nationale Screeningsprogrammer.
Faglige eksperter skal høres
Basis for Sundhedsstyrelsens vurderinger er en systematisk gennemgang af evidensen, hvor der er klare krav om viden fra lodtrækningsforsøg af høj kvalitet om både gavn og skade for at indføre screening.
Vurderingen skal foretages ved hjælp af Cochrane-metoder og internationalt anerkendte analyseværktøjer som Grade, der også anvendes til nationale kliniske retningslinjer.
Det er vigtigt, at faglige eksperter høres i processen. Men lige så vigtigt er det, at uvildigheden sikres, og at eksperterne ikke alene vurderer evidensen eller tager beslutningerne.
Til slut er der tale om en politisk afgørelse, hvor lungekræftscreening vejes op imod andre muligheder, som man også kunne bruge de begrænsede ressourcer på.
Et screeningsprogram for lungekræft koster skønsmæssigt 9.000 til 19.000 kroner for hver borger, der inviteres. Flere hundredetusinde danskere vil opfylde kriterierne.
Understøtter evidensen så, at lungekræftscreening redder det liv? Sænker det dødeligheden af lungekræft med 25 procent, som nogen fremhæver? Som sædvanlig er svaret kompliceret, når det handler om screening.
Stor usikkerhed ved forskningsprojekt
Tidligere på året kom der en opdatering af de store, nemlig det europæiske lodtrækningsforsøg om lungekræftscreening, der bliver kaldt Nelson.
Der var røster fremme om, at det nu er uetisk ikke at indføre det i Danmark. I juli 2020 offentliggjorde det uafhængige U.S. Preventive Services Task Force en systematisk gennemgang af den samlede evidens, herunder Nelson-studiet.
Nelson-studiet viste, at lungekræftscreening nedsætter dødeligheden af lungekræft med 24 procent for mænd og 33 procent for kvinder. Effekten for kvinder var dog behæftet med stor usikkerhed, da studiet primært var designet til mænd.
Samlet set var der en reduktion på 25 procent. Sådanne procenter er umulige at tolke uden de bagvedliggende tal. Det betyder, at 132 midaldrende mandlige storrygere skulle CT-scannes fire gange igennem ti år fo,r at én undgik at dø af lungekræft.
Det er ti gange bedre end brystkræftscreening, hvilket ikke er overraskende, da lungekræftscreeningen er målrettet en højrisikogruppe fremfor alle i en given aldersgruppe.
I Nelson-studiet blev 606.409 personer mellem 50 og 74 år i Holland og Belgien tilsendt et spørgeskema og information. Af de 150.920, der sendte skemaet retur, opfyldte 30.959 kriterierne for at være med, for eksmpel i forhold til rygning.
Af dem skrev 15.822 personer under på samtykkeerklæringen om deltagelse, hvoraf 6.583 mænd blev fordelt ved lodtrækning til screening, og 90 procent af disse deltog. Der var 6.612 i kontrolgruppen. 2.594 kvinder blev fordelt på lignende måde.
Kun cirka én procent af de oprindeligt kontaktede blev altså screenet. Da man ved, at det er de mest ressourcestærke, der gennemfører en sådan udvælgelsesproces, er effekten af screening i befolkningen som helhed sandsynligvis mindre. Vi ved også fra andre sygdomme, at de ressourcestærke har større effekt af forebyggelse og behandling.
Nogle dødsfald blev vurderet blindt
Men screening redder altså liv. Eller gør det? Nelson var ikke beregnet til at påvise en effekt på den samlede risiko for at dø.
Så skulle man have kontaktet langt flere end 600.000. Det havde krævet et meget større studie, hvilket ville have været alt for dyrt og omfattende, og derfor fokuserede man på én dødsårsag, nemlig lungekræft.
Men desværre er dette et mindre pålideligt mål for effekt. De fleste kan relativt enkelt afgøre, om en person er død eller ej, men så snart man skal bestemme dødsårsagen, bliver det kompliceret.
Det er man naturligvis godt klar over, og mange screeningsforsøg tilstræber derfor blindet vurdering af dødsårsager, hvilket vil sige, at eksperterne, der foretager vurderingen, ikke ved, om den døde var i screenings- eller kontrolgruppen.
Desværre var det kun nogle af dødsfaldene i Nelson-studiet, som blev vurderet blindet. Det er omtrent som at tage en klap for det ene øje.
Forklaringen kan altså være, at der var en skævhed i dødsårsagsvurderingen til fordel for screening. Kun 11 lungekræftdødsfald i screeningsgruppen skulle fejlklassificeres, før effekten ikke længere var statistisk sikker.
Samlet set døde der faktisk lidt flere i gruppen, der blev screenet (868 dødsfald), end i gruppen, der ikke blev (860 dødsfald).
Husk overdiagnostik
Det kan der være flere forklaringer på, og man kan ikke med sikkerhed vide, hvilken én der er den rigtige.
Sandsynligvis er der tale om en kombination. Der døde 160 af lungekræft i screeningsgruppen mod 210 i kontrolgruppen. Det er en forskel på 50 dødsfald.
Og det er for lidt til, at man forventer en statistisk sikker forskel for den samlede dødelighed. Men at flere i screeningsgruppen samlet set døde, er alligevel skuffende.
Vanskeligheden i at påvise en effekt på folks samlede dødelighed siger i sig selv noget om, hvor lille en effekt screening har.
Ud over lungekræft blev dødsfaldene inddelt i 11 kategorier. Heraf var der i to kategorier en stor, statistisk sikker overdødelighed i kontrolgruppen, som ikke umiddelbart kan forklares, herunder "rodekassen" med "symptomer, tegn og laboratoriefund ikke klassificeret andetsteds".
Man ville kun forvente, at én af 20 kategorier viste en statistisk signifikant forskel i den ene eller anden retning på grund af tilfældigheder alene.
Endelig kan skadevirkninger have opvejet en eventuel gavnlig effekt. Skadevirkninger vil sjældent blive henført til selve screeningen, og det kan derfor være vildledende, hvis man kun fokuserer på den sygdom, man screener for.
Det er symptomatisk for screeningsstudier og for debatten, at den vigtigste skadevirkning, overdiagnostik, ikke-rapporteredes som et resultat i Nelson-studiet.
Der var end ingen beskrivelse af beregningen. Desuden fik 264 deltagere et falskt-positivt svar, som udløste en unødvendig lungebiopsi. Det er heller ikke uden risiko.
Etiske og praktisk udfordringer
Der blev foretaget 26.500 CT-scanninger på lidt over 6.000 forsøgspersoner i løbet af ti år.
Man kan ikke foretage så mange CT-scanninger uden skadevirkninger. Selv med lavdosis CT-scanninger er der en strålingsrisiko, og U.S. Preventive Services Task Force vurderede, at der fremkaldes 0,3 til 0,8 alvorlige kræfttilfælde, for hver gang 1000 mennesker får foretaget ti scanninger.
Men vigtigere er det, at der ved CT-scanning utilsigtet opdages forandringer i og uden for lungerne, der vil kræve udredning og behandling, som kan skade mere, end det gavner.
Samme taskforce vurderede, at når 59 screenes, vil én skades. Taskforcen nævner også, at forsøgsdeltagerne generelt var udvalgt på en måde, så de havde større sandsynlighed for at få gavn af screening end i den virkelige verden, samt at screeningen blev foretaget på højt specialiserede akademiske centre.
Der var altså tale om en effekt i en stærkt selekteret gruppe relativt unge rygere, der undersøges af de mest specialiserede eksperter.
Opsummerende kan man sige, at man ikke skal forvente, at en effekt af screening på 25 procent betyder, at vi går fra 4.000 til 3.000 døde om året, også fordi det kun er en mindre del af dem, som vil dø af lungekræft, som overhovedet vil blive inviteret.
Det sidste afhænger af den afvejning, som man gør, når man beslutter, hvem målgruppen skal være. Hvor man sætter grænsen, giver nogle etiske og praktiske udfordringer.
Kan koste mange liv
Det værst tænkelige scenarie er, at indførelsen af screening bliver en sovepude, der optager ressourcer fra de syge, udskyder flere effektive tiltag mod rygning eller giver rygere en fornemmelse af sikkerhed og en undskyldning for at fortsætte. For så kan indførelsen komme til at koste rigtig mange liv.
Overdiagnostik er hovedårsagen til, at vi ikke har et screeningsprogram for eksempelvis prostatakræft i Danmark. Det betyder, at man opdager og behandler kræftforandringer, der aldrig ville have givet symptomer eller helbredsproblemer.
Det har betydelige fysiske og psykiske skadevirkninger at blive patient uden grund. Derfor er det en myte, at tidlig opsporing af kræft per definition er godt, selvom man selvfølgelig altid skal gå til læge ved symptomer.
Overdiagnostik var mindre udtalt i Nelson-studiet end ved prostatascreening. Til gengæld tyder andre studier, herunder et dansk, på væsentlig mere overdiagnostik end i Nelson-studiet, og selektionen af yngre, ressourcestærke deltagere kan igen være vildledende.
Nelson-studiet er det seneste og mest relevante for europæiske sundhedssystemer, men et andet lodtrækningsforsøg havde styrke til at vise, om der er effekt på dødeligheden af lungekræft. Det er amerikansk og kaldes NLST-studiet.
Fremhæves ofte
Studiet fremhæves ofte, fordi der var forskel på den samlede dødelighed til fordel for screeningsgruppen. Men forskellen var kun lige akkurat påviselig, og en såkaldt metaanalyse af studierne viser ingen forskel.
Man skal altså ikke indføre screening for lungekræft ud fra en forventning om, at det væsentligt øger deltagernes samlede levetid.
Måske opnås større gevinst, hvis lungekræftscreening kombineres med tilbud om intensiv rygeafvænning eller andre tiltag. Men dette kunne jo indføres uden screening.
NLST viste kun en effekt på 15 procent. 323 skulle screenes for at gavne én. Også af den grund er det ikke særligt sandsynligt, at effekten på den samlede dødelighed, som sås i NSLT, men ikke i Nelson, skyldes screening fremfor tilfældigheder, andre tiltag eller fejlkilder.
Sverige har kun halvt så mange dødsfald af lungekræft per indbygger som herhjemme. Det er en langt større forskel, end hvad screening kan tilbyde.
I Sverige er det lykkedes at nedbringe rygning så meget, at et andet screeningsprogram er overflødiggjort. Både forekomst og dødelighed af de frygtede udposninger på hovedpulsåren, som kan føre til pludselig død på grund af voldsomme blødninger, er nemlig faldet med 70 procent de senere år. Lungekræft er langt fra den eneste alvorlige sygdom, som rygning forårsager.
Men i Sverige har det foreløbigt vist sig umuligt at blive af med screeningsprogrammet for udposninger på hovedpulsåren, selvom problemet, som det skulle løse, er voldsomt reduceret.
Det er værd at huske på, inden man indfører nye screeningsprogrammer. Screening af hovedpulsåren blev ikke anbefalet efter Sundhedsstyrelsens nylige gennemgang.
Dyrere cigaretter
Rygning skyldes primært psykosociale forhold og afhængighed. Men argumentet om, at effektive prisstigninger på tobak er for stort et indgreb i den personlige frihed til at retfærdiggøre de tusindvis af liv, som det ville redde hvert år, lyder i denne tid med coronaindgreb endnu mere besynderligt.
I øvrigt kan et screeningsprogram være et større indgreb. Man stilles af samfundet overfor et vigtigt, personligt valg, som man ikke har bedt om, og som man nødvendigvis må leve med konsekvenserne af.
Det er heller ikke et gyldigt argument, at vi endnu ikke kender virkningen af de nye prisstigninger. Vi ved allerede, at større stigninger vil redde mange flere liv og forhindre megen lidelse.
At det skulle være for dyrt for statskassen, er også svært at tage alvorligt i dag, og det er i øvrigt stærkt usandsynligt. Endelig er der også andre værktøjer end prisen, hvis det skulle være politisk uspiseligt at øge afgiften yderligere. For eksempel krav om neutrale cigaretpakker og bedre tilbud om intensiv rygeafvænning.
Det må konkluderes, at hvis man politisk set ønsker at begrænse dødeligheden af lungekræft, hvilket der er al mulig grund til, er screening en dyr, usikker metode med kendte, alvorlige skadevirkninger. Det kan blive en lappeløsning, der ikke håndterer det grundlæggende problem.
Til gengæld skal vi fortsat have fokus på rygning, og de færreste rygere ønsker, at deres børn begynder. Ophør med rygning er enklere, billigere, mere effektivt, forebygger flere alvorlige sygdomme og har ikke skadelige virkninger.
Indlægget er skrevet af:
- Karsten Juhl Jørgensen, klinisk assistent ved Det Nordiske Cochrane Center
- Anders Beich, forsker ved Forskningsenheden for Almen Praksis ved Københavns Universitet
- Ole Johannes Hartling, overlæge og tidligere formand for Etisk Råd
- Torben Jørgensen, professor i forebyggelse og sundhedsfremme ved Københavns Universitet
- Charlotta Pisinger, professor i tobaksforebyggelse ved Københavns Universitet
- Jes Søgaard, professor i sundhedsøkonomi ved Syddansk Universitet.
Få GRATIS nyheder fra Danmarks største politiske redaktion

Charlotta Pisinger

Jes Søgaard
































